データヘルス見本市 主催者セミナー:様々な方面からのヘルスケアでいつまでも健康で生涯現役!
1.生涯現役社会の重要性
新聞やニュースなどの報道で、「生涯現役社会」という言葉を聞く機会が多くなってきました。これは、文字通り年齢を重ねても元気で活き活きと高齢者が活動できる社会、という意味ですが、実は5年ほど前から国では戦略として取り組んできました。ご存知の通り、急速な少子高齢化が進んでいます。

試算では2015年に人口の26%だった高齢者は、2060年には38%以上に達します。現在でも世界第1位の高齢化社会ですが、高齢者数はさらに10%増えることとなり、医療費や介護費の増加が問題となっています。
しかし、その反面では、寿命がのびていくことにより、健康で長生きできる人を増やしていくことができるのでは、と考えられています。
高齢者の医療費などの抑制と、経済活動への貢献のためには「健康」が欠かせません。
そこで、経済産業省では生涯現役社会をひとつの成長戦略として、現役時代から健康に投資してもらい、定年の延長も見据えて、病気予防や健康づくりを目指した取組の実現を目指している、と西川氏。高齢者就労に関しては、65-74歳の高齢者が15-64歳までの現役世代並みに働けるようになり、75歳以上の高齢者が65-74歳並みに働けるようになる環境を整備した場合、2020年の労働人口は約430万人、2025年には約840万人増加するという試算があります。
2.超高齢社会の課題
高齢社会をさらに上回る社会を超高齢社会と呼んでいますが、主に3つの問題点が挙げられます。1つ目は社会保障費増加による財政圧迫、2つ目は生産年齢人口減少による労働力低下、さらに3つ目になると考えられるのが介護離職による労働力のさらなる低下です。
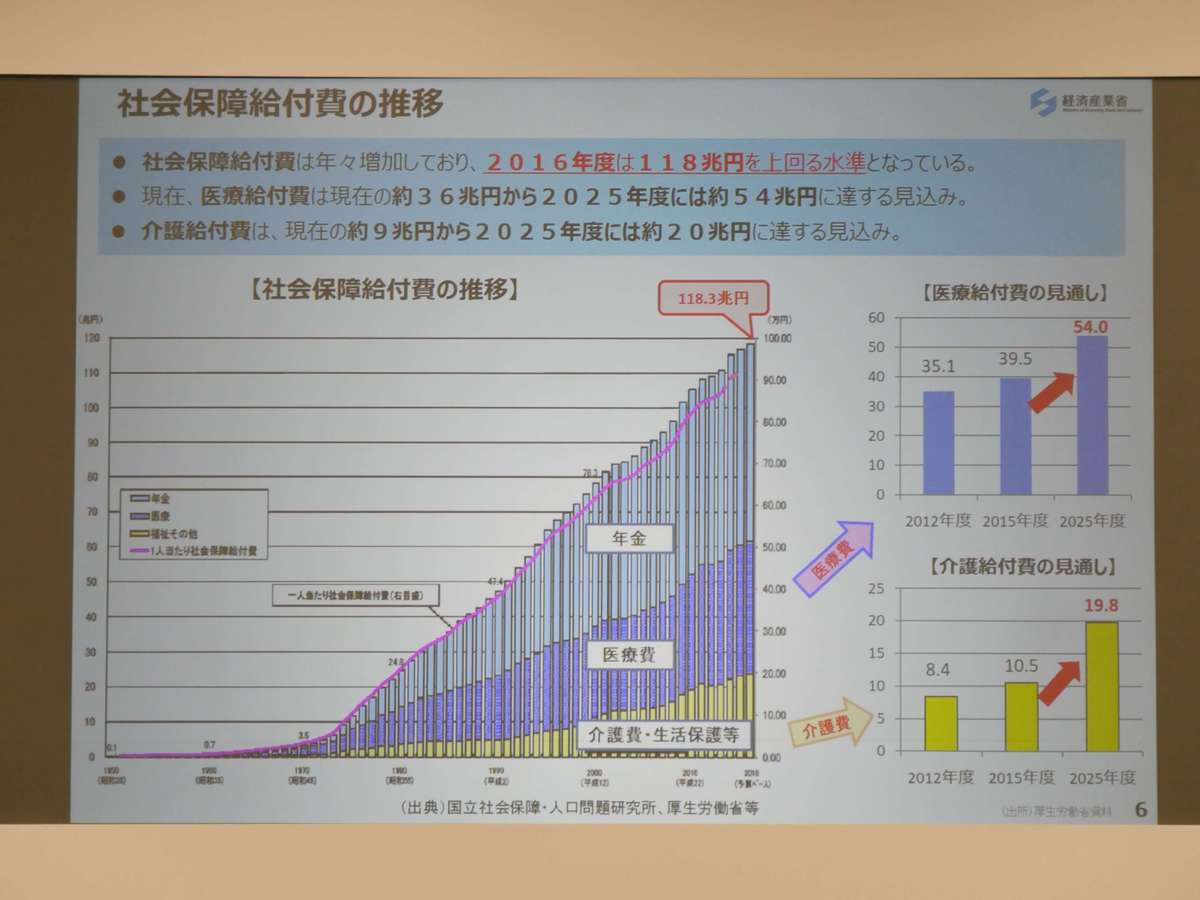
社会保障給付費は年々増加しており、2016年度は118兆円を上回る水準です。
医療給付費は現在の約36兆円から、2025年度には約54兆円に達する見込みです。さらに介護給付費については、現在の約9兆円から2025年度には約20兆円になる見込みとなっており、約2倍という急激な上昇率となっています。
健康寿命は、本来の寿命と健康的な生活ができる状態との差のことですが、女性では約12歳、男性では約9歳と男女合計で10年以上もの差があり、長生きできいても、実際には健康で活動することができていないということになります。日本は世界でも有数の長寿大国ではありますが、最後の10年間は寝たきりということが多い、というデータとなります。
いつまでも元気で長生きするためには、3つの予防タイミングがライフイベントの中に必要であると考えています。
まず、青年期から壮年期にかけての1次予防(健康づくり)から始まり、壮年期からは2次予防(重症化予防)、さらに進むと3次予防(重篤な発作予防、再発予防)に移ります。
理想的な予防・健康管理に対する支出は、高齢を迎えてから医療費などが突出して増えるパターンではなく、若いうちからセルフメディケーションなど健康づくりに投資を行い、高齢になってからの医療費を抑えることです。生涯現役社会は、普段からのひとりひとりが行う健康づくりから始まると考えることもできます。
特に、認知症と糖尿病に関しての課題が多くなっています。

認知症ケアへの社会的コストは、患者数約462万人に対して約14兆円、糖尿病では患者数約1080万人に対して約8兆円とされています。また、治療に対する薬の貢献度、医師から見た治療の満足度では、認知症と糖尿病の数値が非常に低くなっています。認知症と糖尿病に関しては、お金と時間をかけても成果につながりにくいということが分かります。
生活や情報産業については、今までは個人の健康や生活情報や消費性向をベースとしたビジネスで競争が起きていましたが、今後は適切な形で医療職や医療情報と連携することでさらなる付加価値を見出すことにつながります。
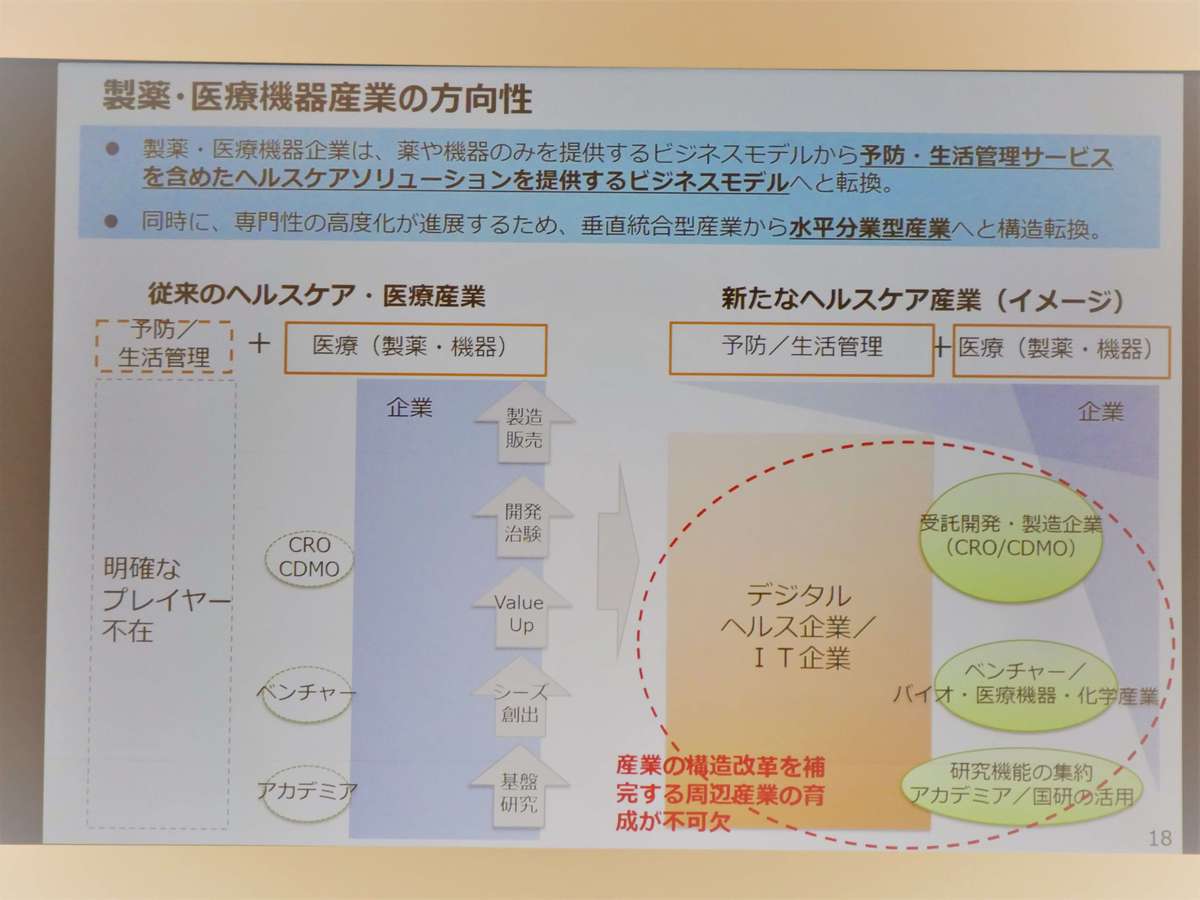
また、製薬や医療機器産業は、これまでは薬や機器のみを取り扱うビジネスモデルでしたが、予防や生活管理サービスを含めたヘルスケアソリューションを提供するビジネスモデルへと転換が必要となります。
また、薬、機器、サービスを別々に開発するのではなくパッケージで組み合わせるR&D手法も新たに提案されています。今後は総合的に医療の質を上げるアプローチが必要となります。製薬会社など様々な医療メーカー、ヘルスケアの分野においてもコラボヘルスの重要性が高まっている、と西川氏は説明しました。
R&D手法では、新規の医薬品と医療機器の開発、既存の医薬品と医療機器の改善、既存の医薬品や医療機器と新たなデータ活用の組み合わせ、従来活用されなかったデータと既存の医薬品と医療機器との組み合わせといったような様々な方向から考える必要があります。
例えば、これまでは新薬開発に長時間かけて1000億円が必要でしたが、既存薬とITを活用した製薬指導を行うのであれば10億円、期間も短期で行えます。これは、患者のQOLを高めるためにもつながります。
3.健康経営の推進
生涯現役社会をつくるには、健康経営の推進が欠かせません。健保組合と企業との協力が手薄であれば、効果的な保健事業が実施できません。企業トップに対する経営課題として、健康経営と健保との提携(コラボヘルス)が不可欠であると認識してもらうために、従業員の満足度向上や労働生産性の改善、さらには企業価値の向上につながるということを周知するための取組を行ってきました。
医療費適正化に向けての経産省と厚労省の連携として、経産省は企業経営者に対して健康経営銘柄や健康投資ガイドブックなど、厚労省からは健保組合に対してデータヘルス計画を通じてアプローチを行っています。健康経営とデータヘルスの連携で、医療費適正化、従業員の健康増進、企業価値の向上につなげています。
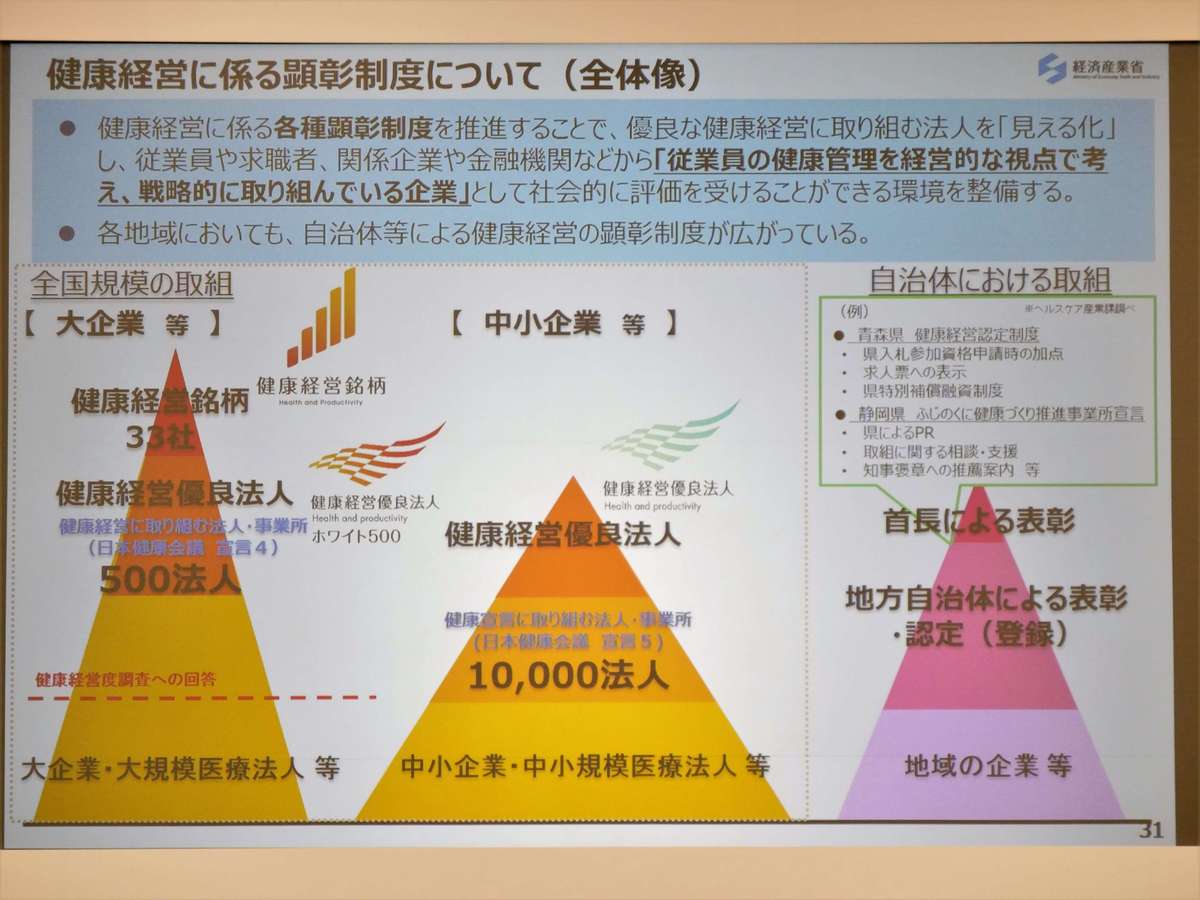
また、優良な健康経営に取組む法人を「見える化」するため各種顕彰制度もつくられました。大企業などでは、健康経営銘柄として33社、健康経営優良法人として500法人が選定されます。また、中小企業でも健康経営優良法人の認定を行い、自治体による表彰も積極的に行われています。
健康経営の取組が始まりしばらく経ちましたが、日本での取組は素晴らしいと世界からも評価があがっている、と西川氏は話しました。
健康経営の効果のひとつとして、企業価値の向上という側面に注目が集まっていると思います。良い企業であるということを示すことで、労働市場へのアピールにもなりますし、取引先との取引も増えます。また、ESG投資という言葉も機関投資家の中では一般的です。ESGは、環境(Environment)、社会(Social)、ガバナンス(Governance)の頭文字から生まれました。
例えば、タバコを吸う社員の多くいる会社には投資しない、など世界のお金の流れは確実に変化しています。企業の価値を高めるためのひとつの方法として健康経営は世界的にも一般的になっています。
4.認知症対策に対して

現在、認知症であるとされる人は400万人以上いると言われています。2040年には国民の10人に1人が認知症になるのでは、という試算もあり今後さらなる対応が求められます。
認知症対策には、予防・治療、ケア・介護、という側面から社会として研究が進められています。薬の開発も行われていますが、薬だけに頼らずどのように対応するかが課題です。また、現在も行なわれている職域での生活習慣病予防の対応に似ていると考えられていることから、このノウハウを認知症予防にも活用していくという取組も考えられています。
また、自治体や介護事業者などのフィールドと、個別研究を行っている予防や早期発見、診断、治療、生活支援やケアなどのフィールドが、認知症対策の実証プロジェクトに対して伝えた情報を、研究者(脳科学者など)や企業(製薬、非製薬)で話し合い連携する必要があります。
今後は認知症のサービスが多岐に広がっていくことが考えられますが、何が良いサービスであるのか、実際にコストをかける意味があるかについてはしっかりと議論していかなければなりません。
5.ヘルスケアビジネスの高まりについて
ヘルスケア産業とは、公的保険除外サービスの産業群のことを指しており、民間調査会社の試算によると、2016年度は約25兆円、さらに2025年度以降には約33兆円になると推計されています。
公的医療保険や介護保険を中心にその周りを取り囲むサービスがヘルスケア産業となりますが、その分野は多岐にわたっています。例えば、先に述べた健康経営関連、衣食住、運動や睡眠、予防や、学び遊びの分野などがひとつのグループとして、その他には民間保険や要支援・要介護者・患者向けの商品やサービスなどがもうひとつのグループとして考えられます。
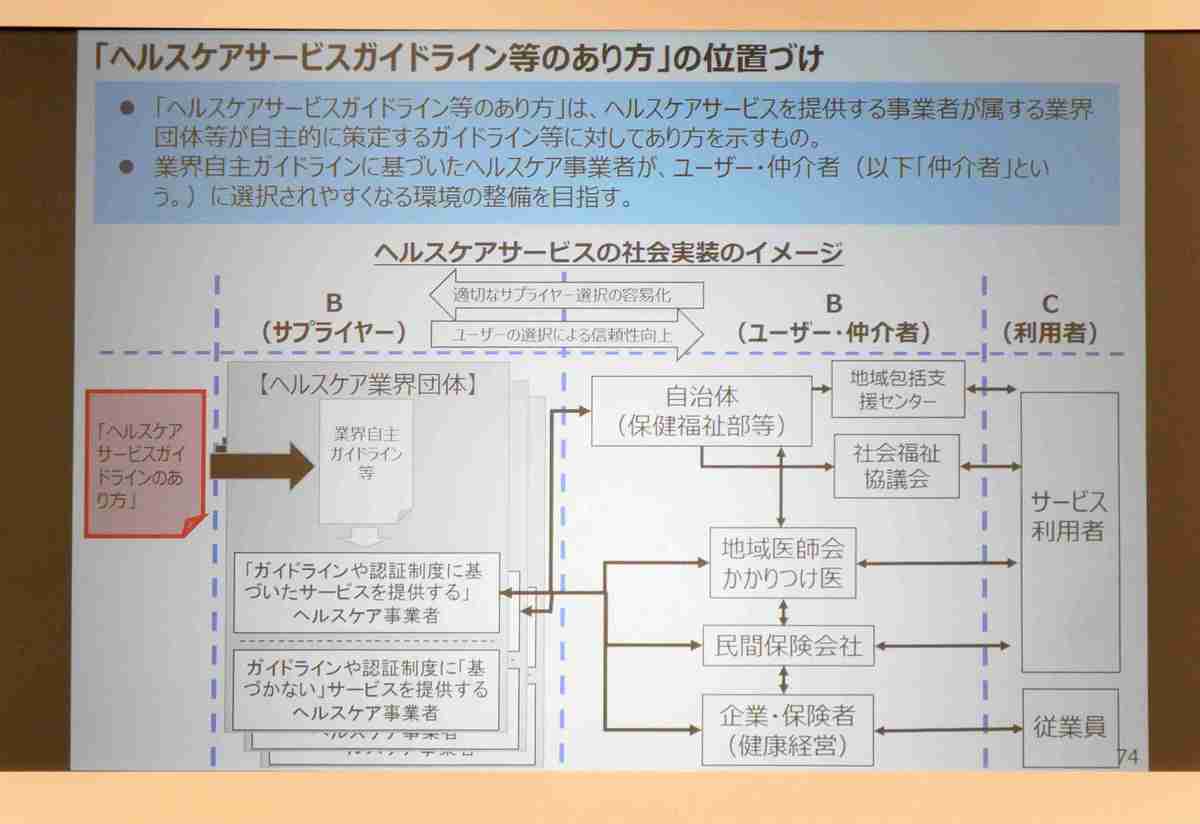
ニーズの高まりを受けて、ヘルスケアサービスガイドライン等のあり方についても検討されています。ヘルスケアサービスガイドラインは、ヘルスケア産業やサービスの品質評価の仕組みについての認証制度、ガイドライン策定などを促し、継続的な品質評価を進めることとされています。経済産業省の委託事業として実施し、望ましい認証制度やガイドラインのあり方を提示するための検討を行ない、進捗状況は適宜、次世代ヘルスケア産業協議会や新事業創出WGに報告することを予定しています。
例えば、現状ではケアマネジャーの保険外サービスの活用の実態は約40%となっており、需要あっても事業者やサービスの質がわからず不安という理由が挙げられています。今後、保険外でのサービス利用を増やすためにもガイドラインをしっかりと検討、定めることは非常に重要です。
ヘルスケアサービスガイドラインの検討については、業界ごとや、業界横断に応じて自主的なガイドラインの設備を促しながら、将来的に継続的な品質評価を可能とする環境を構築していくことが大切です。そこで、ガイドラインなどを定める際の指針としてヘルスケアサービスガイドラインのあり方を提示することにしました。

サプライヤーであるヘルスケアサービス提供事業者と団体は、透明性や客観性、継続性を担保した自主ガイドラインを整備します。そして、ユーザーである地域包括ケアシステム関係者、民間保険会社、健康経営企業や団体などは、各々のニーズに応じ、必要なサービスに関する選定リストを活用します。さらに、国からのサポートとして提供している業種のリストアップ、望ましい認証制度やガイドラインのあり方の提示も行われます。
ヘルスケアサービスガイドラインを定めることで、サプライヤー、ユーザー、そしてそのサービス利用者がうまく結びつくようになることを想定しています。それにより、業界自主ガイドラインに基づいたヘルスケア事業者がユーザーや仲介者に選択されやすくなるための環境の整備を目指しています。
ヘルスケアサービスは切れ目なく健康サービスを提供できる仕組みの構築に組み込まれており、以下、4つのステップに分けて考えています。
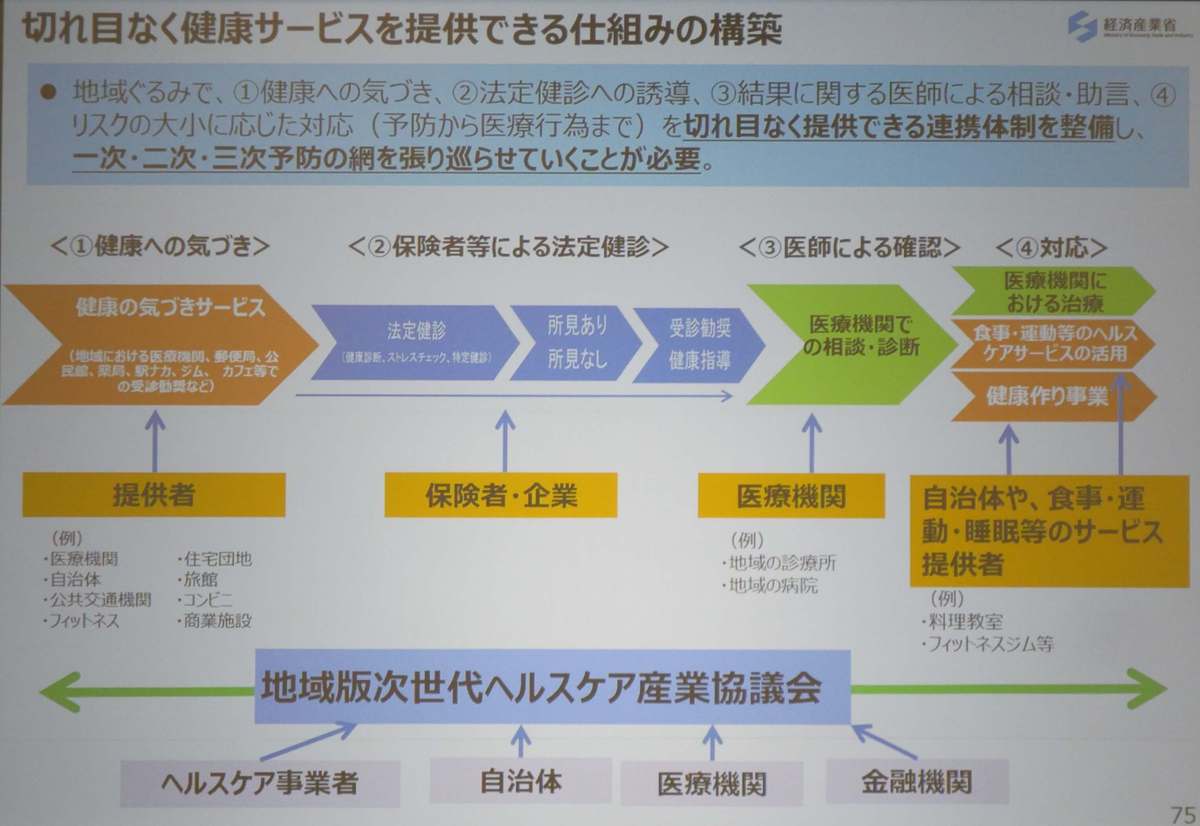
①健康への気づき
医療機関、自治体、フィットネスなど情報の共有などを行える場所も含みます。
②保険者などによる法定健診
保険者や企業などが中心となり法定健診が実施され、異常所見の有無をチェックします。
③医療機関による確認
地域の診療所、病院などの機関で行われる相談、最終的な診断が行われるステップです。
④対応
医療機関における治療に加えて、食事や運動、睡眠などのヘルスケアサービス、健康づくりが最後のステップとなります。
また、地域別でも次世代ヘルスケア産業協議会が設置されています。都道府県、市町村など様々な方向から検討が行われています。今後さらに需要や新規参入などが高まることが予想されるヘルスケアサービスのガイドラインについて、全国的な取組がすでに始まっています。
これまでの公共的なサービスに加えて、ヘルスケアサービスが充実することにより医療費がおさえられ、生涯現役の元気な高齢者を増やしていくことは今後の日本にとって非常に重要な鍵を握ることとなるのです。




