データヘルス見本市 主催者セミナー:今後どうなる?意外に知らない市町村国保の取り組みとは
1. 国民保険制度改革の流れ

現在、医療保険制度は大きく分けて65歳まで、75歳までの10年間、75歳以上、これら3つの体系に分かれています。
65歳までは国民健康保険(自営業者・年金生活者など)、協会けんぽ(中小企業のサラリーマン)、健康保険組合(大企業のサラリーマン)、共済組合(公務員)、いずれかへの加入が義務付けられています。
定年退職後、65歳を迎えると国民健康保険へ加入する人が増えて財政を圧迫することから、調整のため前期高齢者財政調整制度が取り入れられており対象者は約1700万人となっています。さらに、75歳を迎えると後期高齢者医療制度へと移行します。
少子高齢化社会が深まっていくなか、持続可能な医療保険制度を構築するために、国民健康保険の安定化、後期高齢者支援金の全面総報酬割の導入、負担の公平化などが行われています。
また、国保制度改革には、都道府県と市町村の役割分担も欠かせません。例えば保健事業では、都道府県の主な役割は市町村に対し必要な助言や支援を行うことである一方、市町村では被保険者の特性に応じたきめ細かい保健事業を実施(データヘルス事業など)する役割があります。
財政支援の拡充については、毎年3400億円を都道府県単位化する国保改革とあわせて行っています。現行では市町村ですが、改革後は都道府県が財政運営の責任主体となり、市町村ごとの国保事業納付金の額の決定や、保険給付に必要な費用を全額、市町村に対して支払うなど、都道府県にも国保特別会計を設置している、と山口氏は説明しました。

国保改革を進めるうえで保険者へ期待することとしては、以下が挙げられます。財政運営の都道府県単位化と公費拡充が実施され、国保制度はこれまでと比較して大きく安定することが期待されます。
その一方、被保険者の年齢構成と医療費水準が高く、所得水準が低いなど、国保が抱える構造的な課題については国保改革実施後も引き続き検討が必要です。国保制度の持続可能性を高める観点から、都道県及び市町村が保険者機能を発揮し、より一層の医療費適正化を進めることが重要となります。
さらに、横断的な連携の下で、被保険者の健康づくりや地域づくりなどを進めることも大切です。
ここで国民健康保険について再確認しておきましょう。「
市町村及び組合は、特定健康診査などを行うものとするほか、これらの事業以外の事業であって、健康教育、健康相談、健康診査その他の被保険者の健康の保持増進のために必要な事業を行うように努めなければならない(国民健康保険法第82条第1項)」と記載されており、国民健康保険法における保険事業の位置付けが行われています。
期待される効果としては、医療給付の対象となる保険事故を未然に防止、疾病を早期に発見することによる重症化予防、病院や診療所を設置することで、国保被保険者の疾病や負傷などの保険事故に対する医療の確保が挙げられます。
実施にあたっては、保険者独自の特性や、健康課題などを踏まえ、効果的かつ効率的な事業のあり方を検討する必要がある、と山口氏は強調しました。
2. 保健事業としてのデータヘルスの推進
データヘルス計画とは、レセプトや健診情報などのデータ分析に基づく、効果的で効率的な保健事業をPDCAサイクルで実施するための事業計画のことです。
計画の策定にあたって、電子化された健康・医療情報を分析し、被保険者などの健康課題を明確にしたうえで、事業の企画を行います。平成26年度から段階的に保険者(国保・後期広域)によるデータヘルス計画が進められており、平成30年度からは第2期計画期間として、前年より検討会を開催、議論を行って手引きを改定しました。
引き続き、すべての保険者が保険者機能を一層発揮し、加入者の健康の保持増進に関する取り組みが円滑に進むよう、国としても支援を行なっていきたい、と山口氏。

データヘルス計画策定の効果としては「分かる」「つながる」「全体を見る」、これら3つが挙げられます。
「分かる」では、
データ分析をすることで地域が抱えている健康課題が見える、自分たちの市町村の立ち位置が分かるということや、データに基づくことで、保険事業実施にかかる目標値の根拠やこれまでの事業の妥当性が明らかになります。また、ハイリスク者などの対象者を個別に絞り込むことにもつながります。
「つながる」では、
連携をとることによる相乗効果として、衛生部門では保健活動における関係部門などの協働の重要性が増します。財政当局としては、根拠が明確となり予算の確保につながり、医師会などでは地域の医療関係者の理解や協力が得られます。また、関係者が一緒に計画をたてていくことで、情報や問題認識、目的の共有化がはかられることから、国保の問題から自治体全体への問題へと意識を変えることにもつながります。
「全体を見る」では、
保健事業を部分でなく全体として長期的な視点で見ることで、PDCAサイクルのなかでも、特にC(評価)とA(改善)を意識することにもなります。そして、既存事業の振り返り、現状分析をすることで、業務の効率化と実現可能な計画が見えてきます。さらに限られた人的資源や財源の中で、効果的な事業を推進できます。
また、国保データベース(KDB)システム活用のポイントとしては、PDCAサイクルを意識した保健事業を展開していく必要があります。データを分析することで、地域住民の健康課題を明確化し、事業計画を策定した上で、それに沿った効果的な保健事業を実施することやその評価を行い、次の課題解決に向けた計画の見直しが可能になります。
国保データベース(KDB)システムは、医療・介護関連情報の「見える化」を推進し、それぞれの地域特性にあった地域包括ケアシステムの構築にも活用が可能となります。

3. 特定健診・特定保健指導の実施率の向上
市町村における特定健診の実施率は2008年度の30.9%から、2016年度には36.6%に向上しました。また、特定保健指導の実施率については2008年度14.1%から2016年度24.7%と、10ポイント以上の上昇が見られました。
ただし、特定健診については70%以上、特定保健指導については45%以上を目標としているため、目標の達成までにはまだ大きな開きがあると言えます。特定健康診査受診率向上のための取り組みをおこなっている保険者のうち9割以上の保険者が、課題があると感じているという調査結果が出ています。
そのうち、「特定健診受診における被保険者の意識に関する課題」が最も多く8割、ついで「医師会・かかりつけ医などとの連携に関する課題(健診データの提供など)」が半数以上、課題として挙げられています。現状では被保険者に対して、啓発運動などを盛んに行うようにして認知度を高めるよう対処しています。
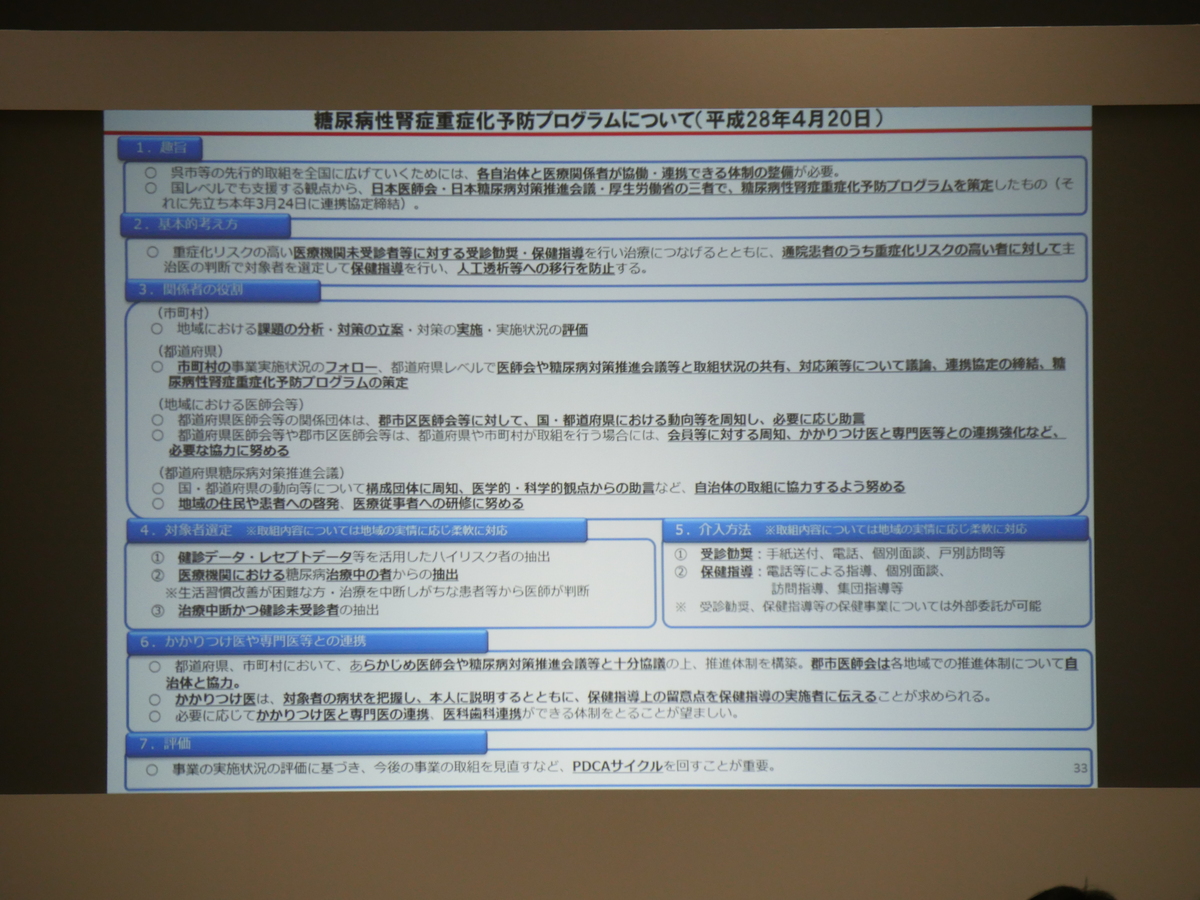
4. 糖尿病重症化予防について
糖尿病については、高血糖が見つかった人のうち43%が10年以内に糖尿病になるというデータがあります。特に、糖尿病性腎症重症化予防は、人工透析の医療費が年間総額1.57兆円となってることから非常に重要な鍵を握っています。
昨年度より、市町村、都道府県での取り組みの推進を行っているほか、国保連での取り組みの推進、さらに糖尿病対策推進会議などや医師会などでの取り組みの推進を行い、連携を強化するようにしています。
今後は、重症化予防ワーキンググループにおける検討の深堀りをしっかりと行い、重症化予防の周知啓発、さらに取り組みに対する財政支援などを行っていく予定です。また、保険者努力支援制度による評価として、取り組みの質の向上に向けて評価指標の見直しを検討しています。
5. 後発医薬品の推進と重複投薬の対策
後発医薬品とはジェネリック医薬品とも呼ばれており、既承認医薬品(新薬、標準製剤)と同一の有効成分を同一量含む同一投与経路の製剤で、効能・効果、用法・用量が原則的に同一で、既承認医薬品と同等の臨床効果が得られる医薬品のことです。
主な特徴は、有効成分や、効能、効果、用法や用量が先発医薬品と同じであると同時に、価格が安いというところです。
添加物が異なる場合や先発品が効能追加を行っている場合には一部、効能や効果が異なることもありますが、患者の負担を軽減し、医療費の効率化を図ることで限られた医療費資源の有効活用になると考えており、最終的な目的である国民の医療を守ることにもつながります。
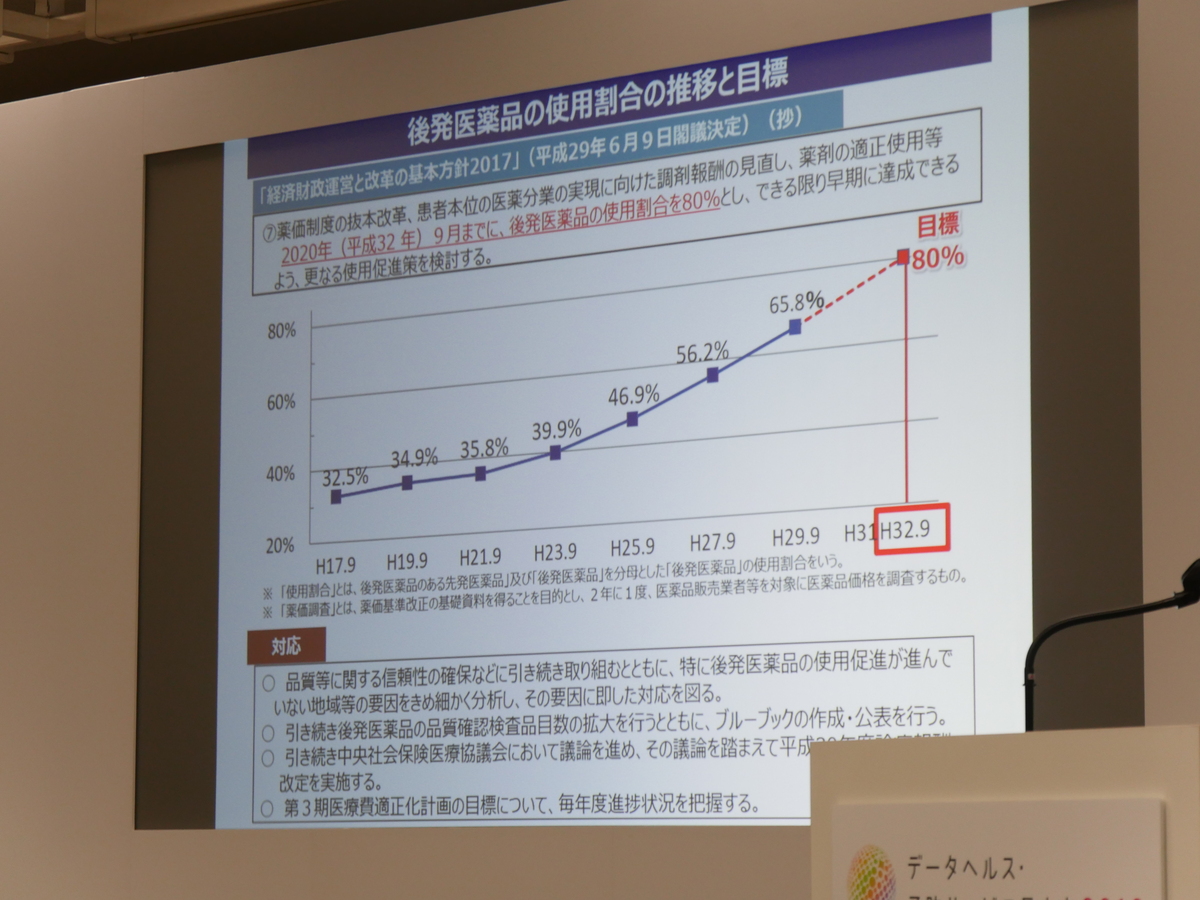
2017年(平成29年)のデータでは後発医薬品の使用割合は65.8%ですが、2020年(平成32年)9月までには、使用割合80%を目標としています。
現在、品質などに関する信頼性の確保などに取り組むとともに、特に後発医薬品の使用促進が進んでいない地域などの要因をきめ細かく分析し、その要因に沿った対応を図っています。2017年(平成29年)の時点での目標が70%のところ、65.8%にとどまっていることから、翌年度からは厚労省において医療費保険者別の後発医薬品の使用割合の公表を実施することとしました。
国保での普及のための取り組みでは、ジェネリック医薬品利用差額通知書の送付を行っているほか、希望カードや希望シールの配布を行っています。
また、差額通知を送付した被保険者がジェネリック医薬品に切り替えたことによる削減効果額などを保険者が把握するための「ジェネリック差額通知効果測定支援システム」が順次稼働しています。
また、薬の重複服薬も問題となっています。この問題を改善することは、医薬品の有効性確保や副作用防止、そして医療費の適正化の観点から非常に重要です。予防するためには、薬局や医療機関が個々の患者の服薬状況を正確に把握したうえでの対応が求められます。
これからは、レセプト情報をもとにした一元的な把握を行い、医療機関や薬局、調剤での減薬につながるよう検討していきます。例えば、減薬した医療機関を診療報酬で評価することや、薬局からの減薬への働きかけなどが具体的な取り組みとして挙げられています。
また、保険者はレセプト情報により、加入者に服薬情報を通知することや個別に訪問することで、薬局と医療機関が連携して服薬の見直しや調整を行う取り組みも行われています。

6. 地域包括ケアの推進インセンティブについて
地域包括ケアシステムとは、団塊の世代が75歳以上となる2025年を目標にした、医療・介護・予防・住まい生活支援などを一体的に提供するシステムのことです。主に、保険者である市町村や都道府県が、地域の特性に応じ構築していくことが大切です。
そのためには、KDBデータなどを活用した包括ケア実現に向けた事業などのターゲットの絞り込み、地域で被保険者を支える仕組みやまちづくりなどが必要となります。今年度は市町村が実施する国保保健事業に対する評価指標の細分化を行い、より具体的に評価できるように取り組んでいます。
また、都道府県が実施する保健事業などに対する助成事業として、特別調整交付金を活用した「都道府県国保ヘルスアップ支援事業」を創設しました。

最後に、「保険者努力支援制度」の実施についてご紹介します。インセンティブ改革として、生活習慣病予防や重症化予防、介護予防や後発医薬品の使用などについての指標を用いて評価を行っています。
平成31年度は市町村分として300億円程度、都道府県分として500億円程度を予定しています。また、達成状況に応じて今後も見直しを行っていきます。
国民健康保険は、今後さらに厳しい状況を迎えることが予想されますが、厚労省だけではなく、市町村さらに都道府県、さらに地域の医療機関としっかりと連携を行い、健康で豊かな生活を送るための制度改革や見直しを行っていきたい、と山口氏は締めくくりました。





