ヘルスケアIT セミナー12選:①日本の医療ICTの展開と海外の比較
まず、今日の話をしていく上で、大前提として「進化」という事を挙げたいと思います。
理由は、病院にも進化が必要であるから。
有名なチャールズ・ダーウィンの言葉で、適者生存という言葉があるかと思いますが、これは、強いから勝ったという事でもなく、賢から生き残ったという事でもなく、変化できるから生き残った。こう言っていますよね。
なので、病院の世界も、規模が大きいから勝ち残るという話ではなく、環境に適応するからこそであり、進化論的にいうと、子孫を残すという事になります。

ネアンデルタール人は、我々人類(ホモサピエンス)より頑強で脳も人類より大きかった。
おそらく、ネアンデルタール人が絶滅してしまったのは頭もよかったと思われますが、強ければ、大きければ、賢ければ、という事ではなく、変化していく事が出来なかったからではないか。と
ロボットも同じで、人の代わりに作業させることを目的に作られましたが、最初に創られたままの姿ではなくて、どんどん変化してきているのです。
では、病院はどうやって進化していったらいいのか。海外の事例を踏まえながらみていきたいと思います。
2つの問題意識
この様な背景から、私が考える問題意識は2つありまして、1つは外部環境。
これは、少子高齢化問題に発する医療費問題で、医療費がどんどん高額になっていて、そこに対して、どうやって解決していくのか。という問題と、もう1つは、内部環境です。
働き方改革や、特に医師の意識の変化などが挙げられますが、今までは前者が中心であり、後者が新たに起きた問題ですが、今回は後者について考えていきたいと思います。
ちなみに、この問題は医師だけに限った事ではないと思います。私たちは、今まで良く働いていた訳ですが、働き方改革などで意識が変わりつつあって、そんなに働かなくなっていく事が考えられます。

この働かない。をサポートし、生産性を上げるために、先ほどのロボットやICTの話が出てきている訳です。
今までの日本の大きな方向性というのは、高齢者を支えていく地域包括ケアだけでしたが、今は、日本は病院の数やベッド数か多いので、医学的にレベルの高い、低いが混在しており、それを4段階に切り分けていく地域医療構想とリンクさせていく流れになってきています。
これは地域の人口減少により、医療など生活関連サービスの確保が困難な地域が出てきている。という背景が大きく影響しています。
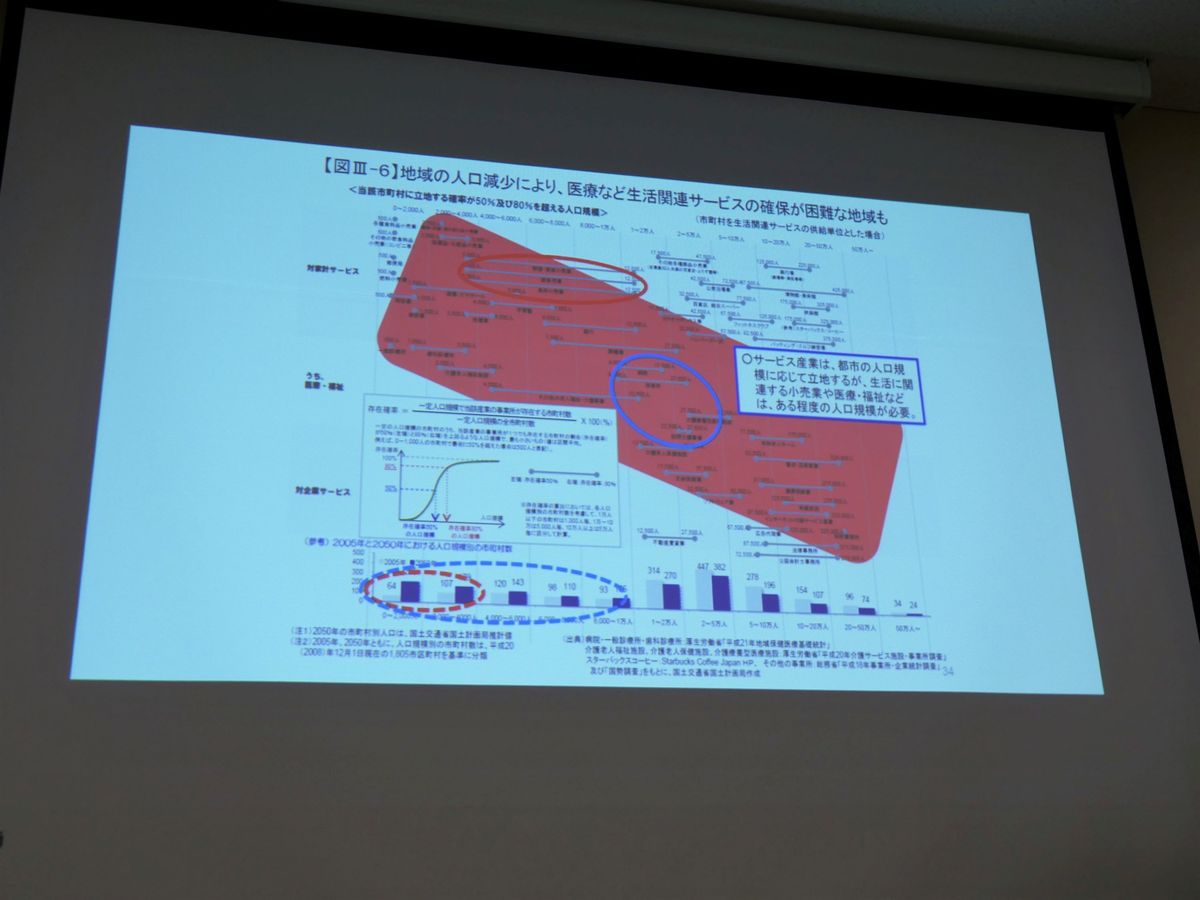
少しだけ先の話をすると、実はこの話は日本だけの現象ではありませんし、人口減少が世界で先に進んでいるという意味では日本が課題先進国なのですが、地域の人口減少により、医療など生活関連サービスの確保が困難だという話は他の国では結構起こっている事なのです。
例えば、アメリカは国土が広大なので、人口密度が低く医療などの生活関連サービスの確保が近くにあるとは限らない場合があり、その様なところでICTを活用していたりするのです。
この様に、ICTというのは非常に重要な1つの方向性であるが、少なくとも今までの日本では、あまりICTの話は出ていないのです。

地域医療構想で、病院の機能をすべてのエリアに、高機能の病院を置いておくのは難しいから、少しずつ機能を減らす、ベッドを減らすという方向に向いており、国として機能を減らすという方向に動いているが、アメリカやスウェーデンなどの国土が広大な所では、元々ICTを使っているのです。
今後は、働き方改革で医療者が変わっていく事や、人口が減っていったり、最終的に町が変化していくという事からICTをいかに絡めていくか。というのが日本的な課題になります。
日本でもこの様な事に対しての解決策の動きが出てきているので、日本の例を紹介して、海外の例と比較していきたいと思います。
構築すべき側はどちらなのか
アメリカは遠距離に関してはITを使って患者さんをどうみるか。という議論が進んでいます。
しかし、日本の場合は、患者さんが直接参加するよりも、医療者どうしが、あるいは介護を含めて、医療介護が包括的に取り組んでいける、データベースを共有していく、その様な方向に動いているというのが日本の大きな特徴になります。
政治家の方と話していても、あまり患者視点というのは出てこないのです。

今の日本のデータベースやインフラを考えると、医療者あるいは介護の方が繋がり、そこにデータが蓄積されるので、そのデータベースを元に薬の開発だとか、薬の安全性を確認するなど、この様な方向に動いているのです。
この様な事からも伺えますが、日本と海外の1番の違いは、患者さんに直接アプローチするところです。
患者さんに対しての方向性というのはあまり進んでいないが、医療者同士、あるいは介護の方が連携していくという点においては変化や進歩がみられるのですが、そうはいっても、なかなか地域連携はうまくいっていないのが現状になります。
実際には
・全国の4割強のネットワークが中止終了、他との統合へ
・平均構築費用は1億7000万平均年間運用費用は960万
・更新費用も負担感
ICTを利用した全国地域医療連携の概況2016年度版をみるとこの様な事が起きているのです。

では、一方の海外はどうなっているのか。というと、患者を巻き込んでいく形になっています。
何が違うかと言うと、歴史的なものもありますが、患者が自分で自分の身を守らなければいけないと言う社会的背景が大きく、患者が積極的に医療に関与するがゆえに、病院側もうまく患者を巻き込んでいかなければならない。と言う状況であり、この姿はヨーロッパでも多少ですがみられます。
クリーブランドクリニック
オバマ大統領の時にヘルスケアITのモデルだと言われた病院で、実際にオバマ大統領がこの病院に見学に訪れています。
ご存知のように、アメリカ関しては医療に関しては良い話は少なく、保険がないとか、難民が多いなど悲惨な話が多く聞かれます。ただ、この様な話というのはアメリカの医療制度の問題であって、国民皆保険がない。と言う、先進国では極めて例外的な特殊な立場である国であるから起きている事なのです。

1921年に4名の医師によって設立されたオハイオ州の非営利病院がクリーブランドクリニックで、ベッドは1400床あり、そのうち3分の1がICU手術室で、平均在院日数は6.4日で、実際は、日本でいうICOみたいなものになります。
これは先ほど挙げた地域医療構想の話につながっていて、日本は病院の数が多くてベッド数も多いのだけれど、アメリカみたいな高度な医療をやっている病院というのは、そんなに多くないのではないか。
つまり、どこの国でも同じ位高度な医療を受けなければいけない人がいるとすれば、日本は明らかに高度医療と言っている病院が多いのです。それをアメリカ並みもしくはヨーロッパ並みに減らし世界標準に合わせようというのが地域医療構想なのです。
もう1つ、アメリカの悪い面として医療費が高いということが挙げられます。容易に想像がつくと思いますが、これだけの人が高度な医療を行っていれば、払うものも払わなければいけないので当然医療費が高くなってしまうのです。
患者ファーストの世界
ヘルスケアのモデルは患者ファーストと言うところでつながっていて、全部を統合していこうと言う事になります。
日本の場合は紹介等の関係でつながっていることが多いのですが、アメリカの場合はグループというか組織になっていて、患者を中心にマイチャートと言うものでつながっている患者を中心にした医療システムがあります。
日本は地域医療構想で役割を分担させようとしているのだけれども、アメリカはもう最初から役割が違うのです。このマイチャートというもので全体がぐるぐる回っているのは患者で、患者が自らのデータを持っているのです。

例えば、検査データや、医者からのメッセージ、次の予約、心電図のデータ、予防医学的なデータなどを入れ込んだり、病院側からそろそろ予防注射をした方が良いというのがマイチャートになります。
なので、必ずしも訪問しなくてもバーチャルにいろいろなことができるのです。さらに、当然このような仕組みなので、国内だけに限定する必要がなくなってくる話にもなります。
もともとはアメリカの話で、国が広く田舎の人に対応すると言う話でしたが、今では国内に限らず海外の人でも活用が可能になっていきます。

この様に、あくまで中心は患者になり、日本のスタンスと若干異なっています。
ただ、患者が中心なので病院側は何もしてないか。というとそうではなく、患者側のマイチャートに対して、電子カルテ的なものを病院側は共有していて、ドクター同士の共有あるいは病院同士の共有に役立てています。
また、マイチャートと言うのはあくまでクリーブランドクリニックに関係している人用のものでしたが、マイコンサルトは初めて来る人も関係しているのです。
マイコンサルトは、セカンドオピニオンも含めて新しい患者さんのアクセスポイントになり、セカンドオピニオンはとして相談することができる。という事は世界に患者を広げることができるような可能性も含まれており、重要な機能の1つになる事が予想されます。
ヘルシックスというビッグデータ
ヘルシックスは、ニューヨーク州が作っているヘルスケアのデータベースで、これは先程のクリーブランドクリニックとは全く逆で、提供者側が作っているものです。
患者さんの一元化したデータをベースがあって、ドクターや病院がそこにアクセスができる。というもの。わかりやすい例でいうと、常にかかりつけのお医者さんがある人が病気になって救急車で運ばれました。その時に、その患者のデータベースを、救急隊も見る事ができ、運ばれた病院側も見ることができるのです。
仮に倒れた患者さんが糖尿病であった場合、意識が消失していた時に、症状とデータを照らし合わせる、低血糖の可能性がある。といったことも考えることができるのです。

またこの様にトラブルがあった時、リアルタイムにかかりつけの医師にメールが飛ぶのです。医者側からすると、自分の患者が入院したと言う情報が自分のメールに飛んでくるので、そのまま病院に向かう事も可能だったりします。
クリーブランドクリニックがやっているのは、患者がデータを見ると言う話でありましたが、これは医療機関側のデータベースで、どの様なデータが入っているのかと言うと、アレルギーであったり、投薬している薬、タバコの状況、ワクチン、後は検査の結果やレントゲンなど医療系のものが全部入っていると言う状況で、1600万人の患者のデータベースが構築されているのです。
ちなみに、どうやってこのような大きなデータベースを構築しているのかと言うと、開業医が最初に患者に許可を取って行っています。

患者さんが国民皆保険ではないので、医療でトラブルとか嫌な思いをしている人が多いので、日本ではあまり魅力を感じないかもしれませんが、データによって医療ではつながっていることを魅力的に感じているのです。
もちろん嫌だと言う人もいらっしゃるかと思いますが、同意をくれる人が多く、その結果1600万人の膨大なデータベースになっているのです。
また、これは有名ながんセンターの例ですが、ドクターがどこにいるかというのをトラックしているので効率化に寄与しているような動きも出てきています。

日本ではドクターがどこにいるか、というのを追跡するのは違和感があるかもしれませんが、世界トップのがんセンターではこのようなことを率先して行われているという事実があります。
IT勝ち組のGAFAに学ぶポイント
顧客にとって低コストと言うのはポイントで、日本では国民皆保険というのがあるので今までは気にしてなかった部分がありますが、やはり安い方が良いと言うのは魅力的であるし、本来はそうあるべきだと思いますし、体験価値、経験価値というのは、患者を中心に考えると、患者さんがどういう経験をしたかというのが重要になってきます。

また、GAFA(Google、Apple、Facebook、Amazon)のようなプラットフォームを作っていくことが望ましいですが、日本はちょっとここが弱いかと思います。ただコンテンツとしては可能性があると思っていて、アプリの話も含めてですけれども、予防とか健康寿命の延伸のところで、もっとやれる事があるのではないかと思っています。
健康寿命を延ばすことが良いことか、悪いことかと言うのもありますけれども、最近の厚労省の発表によりますと、健康寿命が長いところは医療費も少ない。と言うデータも県単位で出ているので、医療費的にもプラスになるのではないか。という感じもあります。
もう一つは患者視点で、痛い(物理的に)、怖い、治療で薬を飲むのが嫌な人もいるというところも考えて、包括的に見ていくのが大事であり、欠けている視点ではないかと思っています。
今までは介護方面に、面舵を切った病院は成功してきた一方で、健診やDOCという予防の方面に強い病名病院もありましたが、今後は更にそこを強めていくことが必要ではないかと考えております。ただ、公的保険市場ではないので、何かしらの工夫が必要になってくると思います。




